抗コリン薬の一覧と副作用
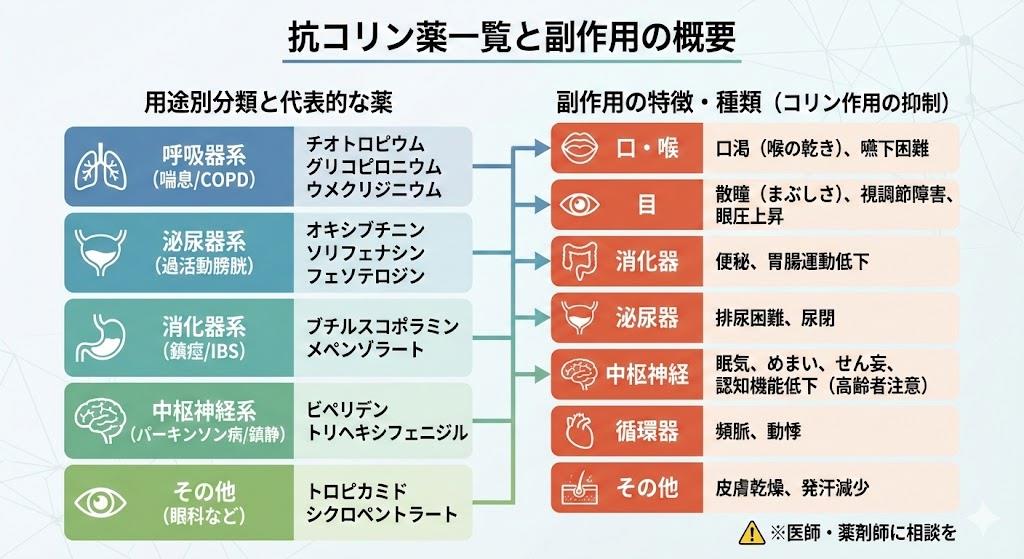
抗コリン薬は、ムスカリン受容体に拮抗することでアセチルコリンの作用を阻害する薬剤です。この薬理作用により、平滑筋の収縮抑制や分泌腺からの分泌抑制などの効果が得られます。臨床現場では過活動膀胱治療や精神科領域、消化器疾患など幅広い分野で使用されています。
しかし、その効果と同時に特徴的な副作用プロファイルを持つことから、適切な薬剤選択と副作用モニタリングが重要となります。本記事では、抗コリン薬の種類や特徴、副作用について詳細に解説し、臨床現場での適切な使用に役立つ情報を提供します。
抗コリン薬の種類と特徴一覧
抗コリン薬は、化学構造や選択性によっていくつかのグループに分類されます。主な抗コリン薬を以下に一覧で紹介します。
【泌尿器科領域で使用される抗コリン薬】
過活動膀胱治療に用いられる抗コリン薬は、膀胱平滑筋の不随意収縮を抑制する効果があります。
| 一般名 | 商品名 | 特徴 |
|---|---|---|
| オキシブチニン | ポラキス、ネオキシテープ | 非選択的抗コリン薬。経口剤と貼付剤がある。 |
| プロピベリン | バップフォー | カルシウム拮抗作用も併せ持つ。 |
| ソリフェナシン | ベシケア | M3受容体選択性が高く、中枢神経系副作用が少ない。 |
| トルテロジン | デトルシトール | 膀胱選択性が高い。 |
| イミダフェナシン | ウリトス、ステーブラ | M3・M1受容体選択的。口渇などの副作用が比較的少ない。 |
| フェソテロジン | トビエース | トルテロジンの活性代謝物。1日1回投与。 |
過活動膀胱治療では、これらの抗コリン薬に加えて、β3刺激薬(ミラベグロン:ベタニス)との併用療法も行われることがあります。β3刺激薬は口渇や便秘などの抗コリン性副作用が少ないという特徴があります。
【精神科領域で使用される抗コリン薬】
精神科領域では、主に抗精神病薬による錐体外路症状の治療や予防目的で使用されます。
| 一般名 | 商品名 | 特徴 |
|---|---|---|
| ビペリデン | アキネトン | 抗パーキンソン作用が強い。経口剤と注射剤がある。 |
| トリヘキシフェニジル | アーテン | 古くから使用されている抗パーキンソン薬。 |
| プロメタジン | ヒベルナ、ピレチア | 抗ヒスタミン作用も持つ。鎮静作用が強い。 |
【消化器領域で使用される抗コリン薬】
消化管の平滑筋収縮を抑制し、痙攣性疼痛を緩和する目的で使用されます。
| 一般名 | 商品名 | 特徴 |
|---|---|---|
| ブチルスコポラミン | ブスコパン | 四級アンモニウム構造を持ち、血液脳関門を通過しにくい。 |
| チキジウム | チアトン | 消化管選択性が高い。 |
| メペンゾラート | トランコロン | 消化管の緊張と運動を抑制する。 |
これらの抗コリン薬は、それぞれの領域で特徴的な薬理作用を持ち、疾患の症状改善に寄与しています。しかし、選択性の違いにより副作用プロファイルも異なるため、患者の状態に合わせた薬剤選択が重要です。
抗コリン薬の副作用と対処法
抗コリン薬は、その薬理作用から予測される特徴的な副作用を持っています。主な副作用とその対処法について解説します。
【主な抗コリン性副作用】
- 口渇(最も高頻度)
- 唾液腺からの分泌抑制による
- 対処法:こまめな水分摂取、氷をなめる、無糖ガムの使用、人工唾液の使用
- 重症例では白虎加人参湯やチスタニンの追加投与を検討
- 便秘
- 尿閉・排尿困難
- 霧視・調節障害
- 眼圧上昇
- 房水流出障害による
- 対処法:眼圧測定、眼科受診
- 閉塞隅角緑内障患者では禁忌
- 認知機能障害・せん妄
- 中枢神経系への作用による
- 対処法:減量、中止、環境調整
- 高齢者では特に注意が必要
- 頻脈・動悸
【副作用リスクの高い患者群】
以下の患者群では抗コリン薬の副作用リスクが高まるため、特に注意が必要です。
- 高齢者(特に75歳以上)
- 前立腺肥大症患者
- 緑内障患者(特に閉塞隅角緑内障)
- 認知症患者
- 心疾患患者
- 消化管閉塞のリスクがある患者
- 多剤併用患者(特に他の抗コリン作用を持つ薬剤との併用)
高齢者では、抗コリン薬の使用による認知機能低下やせん妄のリスクが高まります。また、複数の抗コリン作用を持つ薬剤を併用することで、抗コリン負荷が増大し、副作用リスクが相乗的に高まることがあります。
抗コリン薬と配合剤の臨床的位置づけ
抗コリン薬は単剤で使用されるだけでなく、様々な配合剤の成分としても使用されています。特に消化器系や呼吸器系の配合剤に含まれることが多く、その臨床的位置づけについて解説します。
【消化器系配合剤に含まれる抗コリン薬】
消化器系の配合剤では、抗コリン薬が消化管平滑筋の痙攣を抑制する目的で配合されています。
例えば、以下のような配合剤があります。
- コランチル配合錠(ジサイクロミン+乾燥水酸化アルミニウムゲル)
- コスパノン錠(フロプロピオン+ジサイクロミン)
- ブスコパン配合錠(ブチルスコポラミン+パラセタモール)
これらの配合剤は、機能性消化管障害や過敏性腸症候群などの治療に用いられますが、抗コリン性副作用のリスクがあることを念頭に置く必要があります。
【呼吸器系配合剤に含まれる抗コリン薬】
気管支喘息や慢性閉塞性肺疾患(COPD)の治療薬として、抗コリン薬を含む配合剤が使用されています。
- スピリーバ(チオトロピウム):長時間作用型抗コリン薬
- ウルティブロ(グリコピロニウム+インダカテロール):長時間作用型抗コリン薬とβ2刺激薬の配合剤
- アノーロ(ウメクリジニウム+ビランテロール):長時間作用型抗コリン薬とβ2刺激薬の配合剤
これらの吸入薬は、全身性の抗コリン性副作用が比較的少ないという特徴がありますが、口渇や尿閉などの副作用が現れることがあります。
【精神科領域での配合剤】
精神科領域では、抗精神病薬による錐体外路症状を予防・治療するために、抗コリン薬が併用されることがあります。
例えば、以下のような配合剤があります。
- ベゲタミン配合錠(クロルプロマジン+プロメタジン+フェノバルビタール)
しかし、近年では非定型抗精神病薬の普及により、抗コリン薬の併用頻度は減少傾向にあります。また、認知機能への悪影響が懸念されるため、特に高齢者や認知症患者では慎重な使用が求められています。
抗コリン薬の選択と処方のポイント
抗コリン薬を処方する際には、効果と副作用のバランスを考慮し、患者の状態に合わせた薬剤選択が重要です。以下に、抗コリン薬の選択と処方のポイントを解説します。
【領域別の薬剤選択のポイント】
- 泌尿器科領域
- 精神科領域
- 消化器領域
- 中枢性副作用を避けたい場合はブチルスコポラミンを選択
- 機能性消化管障害には、消化管選択性の高いチキジウムなどを検討
- 長期使用は避け、症状コントロールに必要な最小限の期間にとどめる
【患者背景に応じた処方調整】
- 高齢者への処方
- 多剤併用患者への処方
- 抗コリン作用を持つ薬剤の総合的な評価(抗コリン負荷の評価)
- 不要な薬剤の中止や減量を検討
- 薬物相互作用に注意(特にCYP代謝酵素を介した相互作用)
- 合併症のある患者への処方
【処方時の患者教育】
抗コリン薬を処方する際には、以下の点について患者教育を行うことが重要です。
- 予測される副作用とその対処法
- 水分摂取の重要性(特に口渇や便秘の予防)
- 運転や危険を伴う作業への影響(霧視や眠気に注意)
- 高温環境での注意点(発汗抑制による体温調節障害のリスク)
- 症状の変化や副作用出現時の受診の必要性
患者の理解度に合わせた説明と、定期的なフォローアップが副作用の早期発見と対処につながります。
抗コリン薬の最新研究動向と将来展望
抗コリン薬は長い歴史を持つ薬剤ですが、現在も新たな研究や開発が進められています。ここでは、抗コリン薬に関する最新の研究動向と将来展望について解説します。
【選択性の高い新規抗コリン薬の開発】
従来の抗コリン薬の課題である副作用を軽減するため、より選択性の高い新規抗コリン薬の開発が進められています。特に、特定の臓器や受容体サブタイプに選択的に作用する薬剤の開発が注目されています。
例えば、M3受容体選択性をさらに高めた過活動膀胱治療薬や、末梢選択性を向上させた消化管疾患治療薬の開発が進行中です。これらの薬剤は、中枢神経系副作用や心血管系副作用を軽減しつつ、治療効果を維持することが期待されています。
【投与経路の多様化】
抗コリン薬の副作用を軽減するアプローチとして、投与経路の多様化も進められています。
- 経皮吸収型製剤(オキシブチニンパッチなど)
- 徐放性製剤
- 局所投与製剤(膀胱内注入など)
これらの製剤は、全身循環への移行を最小限に抑えつつ、標的臓器への効果を最大化することを目指しています。特に高齢者や副作用リスクの高い患者に対して、有用なオプションとなる可能性があります。
【抗コリン負荷の評価ツールの開発】
複数の抗コリン作用を持つ薬剤を併用する際の問題点を評価するため、抗コリン負荷を定量的に評価するツールの開発が進められています。
代表的なものとして、Anticholinergic Cognitive Burden Scale (ACB)やAnticholinergic Risk Scale (ARS)などがあります。これらのツールを用いることで、患者の抗コリン負荷を評価し、副作用リスクを予測することが可能になります。
特に高齢者や多剤併用患者において、これらのツールを活用した処方適正化の取り組みが広がっています。
【認知症研究との関連】
近年、長期的な抗コリン薬の使用と認知症リスクの関連性を示唆する研究結果が報告されています。特に高齢者における抗コリン薬の使用は、認知機能低下や認知症発症リスクの増加と関連する可能性が指摘されています。
これらの研究結果を受けて、高齢者における抗コリン薬の使用基準の見直しや、代替薬の開発が進められています。また、抗コリン薬の中止による認知機能改善効果についても研究が行われています。
【個別化医療への応用】
遺伝的背景や年齢、合併症などの個人差を考慮した抗コリン薬の処方(個別化医療)も注目されています。
例えば、CYP2D6などの代謝酵素の遺伝子多型による薬物動態の差異や、ムスカリン受容体の遺伝的変異による薬力学的反応の違いなどが研究されています。これらの知見を臨床応用することで、より効果的かつ安全な抗コリン薬治療が可能になると期待されています。
将来的には、遺伝子検査やバイオマーカーに基づいた抗コリン薬の選択や用量調整が実現する可能性があります。
抗コリン薬は古くから使用されている薬剤ですが、新たな研究や技術の発展により、その使用法は今後も進化していくことでしょう。医療従事者は、これらの最新知見を臨床実践に取り入れることで、より安全かつ効果的な薬物療法を提供することが求められています。