骨粗鬆症薬一覧と分類
骨粗鬆症治療薬は作用機序によって大きく3つのカテゴリーに分類されます。
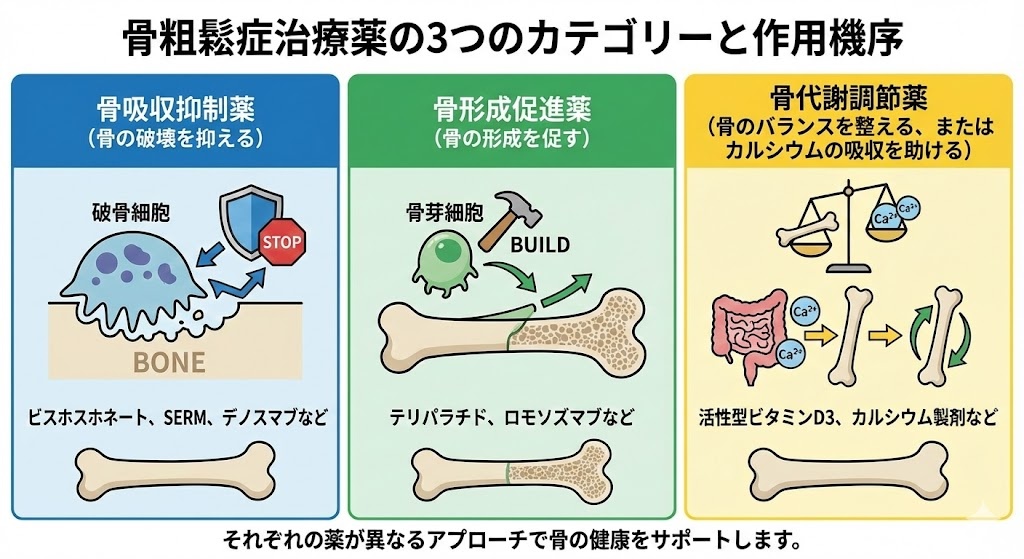
- 骨吸収抑制薬(骨の破壊を抑える)
- 骨形成促進薬(骨の形成を促す)
- 骨代謝調節薬(骨のバランスを整える、またはカルシウムの吸収を助ける)
骨粗鬆症の予防と治療ガイドラインでは、各薬剤の有効性をA(強く勧められる)、B(勧められる)、C(勧められる根拠がない)で評価しており、この評価基準は臨床現場での薬剤選択の重要な指標となっています。
骨粗鬆症薬一覧のビスホスホネート製剤特徴
ビスホスホネート製剤は骨粗鬆症治療の第一選択薬として広く使用されており、骨吸収抑制作用により骨密度増加と骨折抑制効果を発揮します。
アレンドロン酸(フォサマック・ボナロン)
- 椎体骨折、非椎体骨折、大腿骨近位部骨折すべてでA評価
- 週1回投与(35mg)と毎日投与(5mg)の選択が可能
- 男性骨粗鬆症にも適応あり
- 薬価:先発品35mg 約200-220円、後発品99-230円
リセドロン酸(アクトネル・ベネット)
- 全骨折種でA評価を獲得している数少ない薬剤の一つ
- 毎日投与(2.5mg)、週1回投与(17.5mg)、月1回投与(75mg)の選択肢
- 骨ページェット病にも適応
- 男性骨粗鬆症における椎体骨折抑制のエビデンスあり
イバンドロン酸(ボンビバ)
- 月1回静脈内投与で治療継続性に優れる
- 椎体骨折と骨密度増加効果はA評価
- 薬価:1mg静注 先発品3293円、後発品1588-1800円
ゾレドロン酸(リクラスト)
- 年1回点滴投与で最も投与間隔が長い
- 非椎体骨折抑制効果も有する
- 急性腎障害のリスクのため投与前後の腎機能チェックが必須
- 薬価:38165円(年1回投与)
骨粗鬆症の予防と治療ガイドラインの概要
骨粗鬆症の予防と治療ガイドラインは、2025年8月に10年ぶりに改訂され、最新のエビデンスに基づいた治療指針が示されました 。このガイドラインは日本骨粗鬆症学会、日本骨代謝学会、骨粗鬆症財団によって作成され、骨粗鬆症の最適な治療法選択のための必須指針となっています 。
ガイドライン改訂の主要ポイント
システマティックレビューの導入
今回の改訂では新たにクリニカルクエスチョン(CQ)を設定し、システマティックレビューを実施してエビデンスの評価・統合を行い、推奨文を作成しています 。評価は合意率、エビデンスの強さ(A~D)、推奨の強さ(処方を推奨する・提案する・しないことを提案する)の3つの基準で行われています 。
新規治療薬の追加
この10年間で使用可能となった新しい骨粗鬆症治療薬として、ゾレドロン酸(リクラスト®)、アバロパラチド(オスタバロ®)、ロモソズマブ(イベニティ®)が追加されています 。
薬物治療の指針
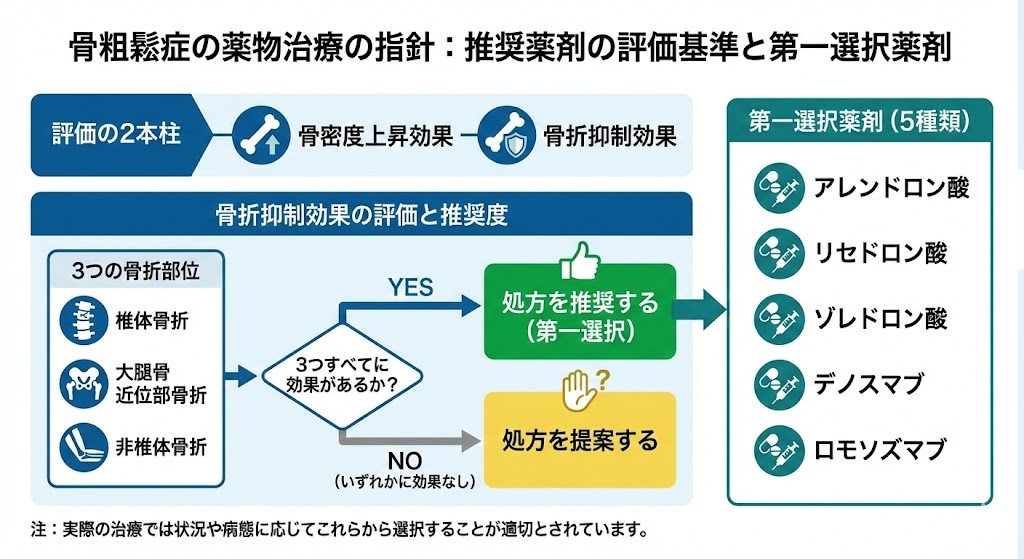
推奨薬剤の評価基準
薬物治療は骨密度上昇効果と骨折抑制効果の2点で評価されています 。骨折抑制効果については、椎体骨折、大腿骨近位部骨折、非椎体骨折の3つすべてに効果がある薬剤が「処方を推奨する」とされ、いずれかに効果がない場合は「処方を提案する」となります 。
第一選択薬剤
3つの骨折すべてに抑制効果がある推奨薬剤は、アレンドロン酸、リセドロン酸、ゾレドロン酸、デノスマブ、ロモソズマブの5種類のみとされており、実際の治療では状況や病態に応じてこれらから選択することが適切とされています 。
栄養療法の指針
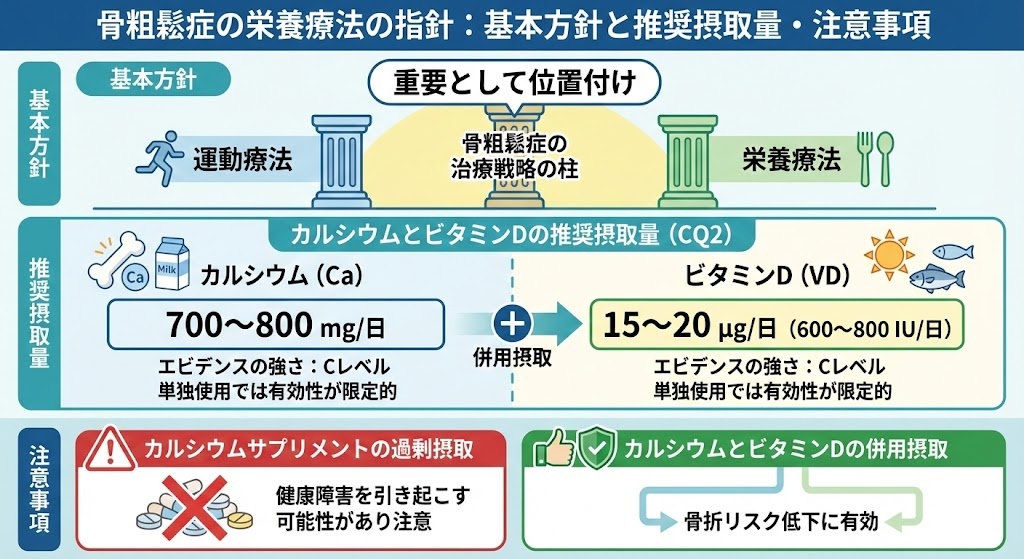
基本方針
栄養療法は運動療法とともに「骨粗鬆症の治療戦略の柱として重要」と位置付けられています 。
カルシウムとビタミンDの推奨摂取量
CQ2では、骨粗鬆症患者に対してカルシウム700~800mg/日、ビタミンD 15~20μg/日(600~800IU/日)の摂取を提案しています 。ただし、エビデンスの強さはCレベルであり、単独使用では有効性が限定的とされています 。
注意事項
カルシウムサプリメントの過剰摂取は健康障害を引き起こす可能性があり注意が必要です 。一方、カルシウムとビタミンDの併用摂取は骨折リスク低下に有効とされています 。
運動療法の指針
基本効果
運動療法は荷重や筋力による力学的負荷による骨密度上昇効果と、身体機能改善による転倒予防効果が期待されています 。CQ3では「骨粗鬆症患者の骨折予防に運動療法を実施することを提案する」とされ、合意率100%、エビデンスの強さBと評価されています 。
推奨運動
推奨される運動として、有酸素運動、筋力トレーニング、複合運動、ウォーキング、荷重運動、太極拳、全身振動刺激運動、水中運動が挙げられています 。特に高強度運動や太極拳は腰椎骨密度上昇効果が確認されています 。
続発性骨粗鬆症への対応
ガイドラインでは「顎骨壊死検討委員会ポジションペーパー2023」「グルココルチコイド誘発性骨粗鬆症の管理と治療のガイドライン2023」「癌治療関連骨減少症(CTIBL)診療マニュアル」の内容が反映されています 。
骨粗鬆症管理システム
治療効果の評価と管理、骨粗鬆症リエゾンサービスと骨折リエゾンサービス、骨粗鬆症マネージャー制度など、包括的な骨粗鬆症管理システムについても言及されています 。
このガイドラインは、骨粗鬆症の診断から治療、管理まで包括的にカバーしており、医療従事者が最適な治療法を選択するための重要な指針となっています 。
骨粗鬆症薬一覧の注射薬と投与間隔
近年、骨粗鬆症治療における注射薬の選択肢が大幅に増加し、患者の生活スタイルや病状に応じた個別化治療が可能になっています。
デノスマブ(プラリア)
- 6ヶ月に1回皮下注射
- 抗RANKL抗体による強力な骨吸収抑制作用
- 全骨折種でA評価
- 投与中止時のOver Shooting現象に注意が必要
- 低カルシウム血症予防のためカルシウム・ビタミンD製剤併用必須
テリパラチド酢酸塩(テリボン)
- 週1回皮下注射(56.5μg)
- 投与期間は24ヶ月まで
- 骨形成促進作用により腰椎骨密度上昇効果が最も高い
遺伝子組換えテリパラチド(フォルテオ)
- 毎日皮下注射
- 椎体骨折、非椎体骨折でA評価
- 男性骨粗鬆症にも適応
アバロパラチド(オスタバロ)
- 毎日皮下注射の新しいPTH関連ペプチド
- カートリッジ式で使いやすさを向上
ロモソズマブ(イベニティ)
- 月1回皮下注射(105mg)
- 抗スクレロスチン抗体による骨形成促進と骨吸収抑制の二重作用
- 短期間での骨密度上昇効果が最も高い
- 投与期間は12ヶ月まで
- 心血管系事象のリスクに注意が必要
骨粗鬆症薬一覧における副作用と注意点
骨粗鬆症治療薬の副作用は薬剤により特徴が異なり、適切な患者選択と注意深いモニタリングが重要です。
- 顎骨壊死:発生頻度は低いが重篤な副作用
- 外耳道骨壊死:稀だが報告されている
- 非定型大腿骨骨折:長期使用時のリスク
- 上部消化管障害:特に経口薬で注意
服用方法の注意点。
- 起床時空腹時に十分な水で服用
- 服用後30分間は横にならない
- カルシウム製剤、制酸剤との同時服用は避ける
注射薬特有の副作用
- 低カルシウム血症(重篤例の報告あり)
- 皮膚感染症のリスク増加
- 投与中止後の骨密度急速低下
- 注射部位反応
- 一過性の血清カルシウム上昇
- 悪心、頭痛
- 動物実験での骨肉腫発現(ヒトでの報告は極めて稀)
ロモソズマブ
SERM製剤の副作用
- 血栓塞栓症のリスク
- 更年期症状の悪化
- 下肢攣縮
骨粗鬆症薬を選択する際の個別化医療
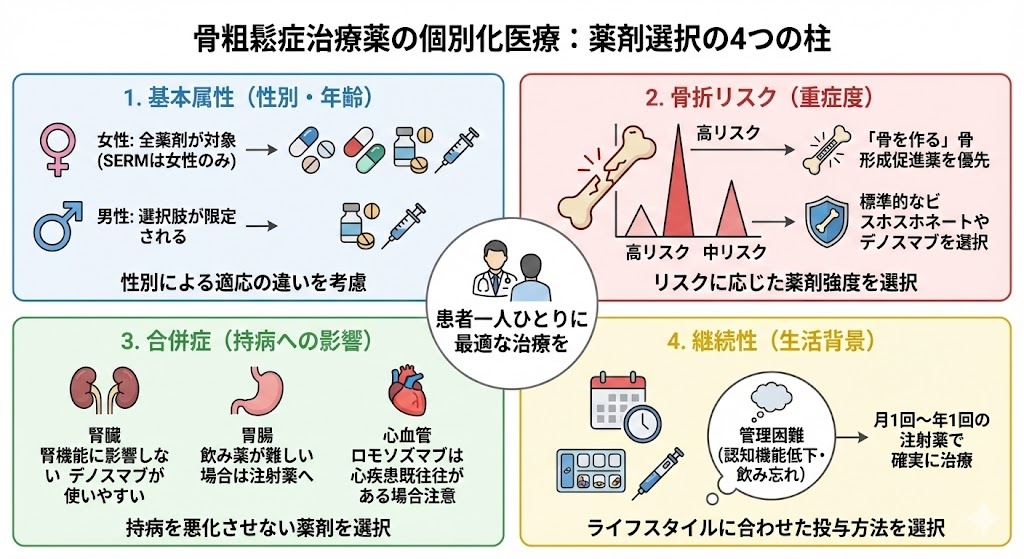
患者個々の状況に応じた適切な薬剤選択は治療成功の鍵となります。薬剤選択時に考慮すべき要因を体系的に整理します。
年齢・性別による選択
閉経後女性。
男性骨粗鬆症。
骨折リスクによる選択
高リスク患者。
- 既存椎体骨折がある患者
- T-score -2.5以下
- 骨形成促進薬(テリパラチド、ロモソズマブ)を第一選択に検討
中等度リスク患者。
- ビスホスホネート製剤やデノスマブが第一選択
- 投与継続性を考慮した剤形選択
併存疾患による制約
- ビスホスホネート製剤は腎機能に応じた用量調整が必要
- ゾレドロン酸は重度腎障害(Ccr<35)で禁忌
- デノスマブは腎機能による用量調整不要
消化器疾患。
- 経口ビスホスホネートは上部消化管疾患で禁忌の場合あり
- 注射薬への変更を検討
心血管疾患。
- ロモソズマブは心血管疾患既往患者で注意
- 特に過去1年以内の虚血性心疾患・脳血管障害既往では投与回避
治療継続性の考慮
- 投与間隔の長い注射薬を選択
- ゾレドロン酸(年1回)、デノスマブ(6ヶ月毎)、イバンドロン酸(月1回)
認知機能低下患者。
- 複雑な服薬指導が困難な場合は注射薬を優先
- 家族のサポート体制も考慮
骨粗鬆症薬一覧の薬価と医療経済性分析
骨粗鬆症治療における医療経済性の観点は、長期治療が必要な疾患特性上、極めて重要な検討事項です。各薬剤の薬価と費用対効果を詳細に分析します。
年間治療費の比較(薬価のみ)
経口薬。
- アレンドロン酸35mg(後発品):年間約5,156円
- アレンドロン酸35mg(先発品):年間約10,509円
- リセドロン酸2.5mg(後発品):年間約7,373円
- リセドロン酸75mg(先発品月1回):年間約17,313円
注射薬。
- イバンドロン酸1mg(月1回):年間約19,080-39,516円
- デノスマブ(6ヶ月毎):年間約15,000円程度(薬価非公開)
- ゾレドロン酸(年1回):年間38,165円
費用対効果の検討要因
骨折予防効果。
- 大腿骨近位部骨折1回の医療費:約180万円
- 椎体骨折1回の医療費:約50-80万円
- 骨折による要介護状態への移行コスト
間接費用の考慮。
- 通院回数・頻度の違い
- 患者・家族の時間コスト
- 介護負担軽減効果
後発品使用によるコスト削減効果
アレンドロン酸。
- 先発品と後発品で年間約5,000円の差
- 安全性・有効性に差はなし
- 医療費削減に大きく貢献
イバンドロン酸。
- 後発品使用で年間約15,000-20,000円の削減
- 注射薬でも後発品の選択肢が拡大
治療継続率と経済性
投与間隔と継続率。
- 年1回投与:継続率約85%
- 月1回投与:継続率約70%
- 週1回投与:継続率約60%
- 毎日投与:継続率約45%
治療中断による骨折リスク増加。
- 治療中断後1年で骨折リスクが1.4倍に増加
- 継続率の高い治療法選択の経済的メリット
保険適用と患者負担
高額療養費制度の活用。
- ロモソズマブなど高価な薬剤では月額上限額を考慮
- 年収に応じた負担軽減制度の説明
自費診療との比較。
- 保険適用薬剤の費用対効果の優位性
- 適応外使用時の経済的負担
施設における薬剤選択の経済的考慮
DPC制度下での薬剤選択
- 包括払いにおける薬剤費の影響
- 高価薬剤使用時の収支バランス
在庫管理コスト
- 注射薬の保管・管理費用
- 廃棄リスクの最小化
薬剤師業務への影響
- 服薬指導時間の違い
- 副作用モニタリング頻度
この医療経済性分析により、単純な薬価比較だけでなく、総合的な費用対効果を考慮した薬剤選択の重要性が明確になります。患者の経済状況、治療継続性、施設の経営状況を総合的に勘案した最適な治療選択が求められています。
公益財団法人骨粗鬆症財団の治療薬ガイド
https://www.jpof.or.jp/Portals/0/images/medical/document/osteomedicine2021.pdf
日本骨代謝学会の最新治療指針